۱۰ عامل تخریب کننده ایمپلنت دندان
برای دریافت نوبت ویزیت رایگان ایمپلنت کلیک کنید. برای دریافت قیمت ایمپلنت دندان کلیک کنید ۱۰ عامل تخریب کننده ایمپلنت دندان مقدمه ایمپلنتهای دندانی به عنوان راهکاری پایدار و کارآمد برای جایگزین کردن دندانهای از دسترفته شناخته میشوند و هر ساله افراد زیادی با بهرهگیری از این تکنولوژی، لبخند خود [...]
۱۰ عامل تخریب کننده ایمپلنت دندان
مقدمه
ایمپلنتهای دندانی به عنوان راهکاری پایدار و کارآمد برای جایگزین کردن دندانهای از دسترفته شناخته میشوند و هر ساله افراد زیادی با بهرهگیری از این تکنولوژی، لبخند خود را بازمییابند. با این حال، این جایگزینهای مصنوعی علیرغم مزایای فراوان، همچون هر فرآیند درمانی دیگری، در معرض خطر شکست یا تخریب نیز قرار دارند. درک عوامل مختلفی که ممکن است بر دوام و عملکرد ایمپلنتها تأثیر بگذارند، میتواند در حفظ سلامت آنها و افزایش طول عمرشان بسیار حیاتی باشد.
در این مقاله به دلیل حساسیت و درخواست مراجعه کنندگان کلینیک دندانپزشکی عرشیان به صورت تخصصی و کامل، به زبان ساده در مورد همه مطالب توضیحات داده شده.
در این نوشتار، ما به بررسی دقیق ده عامل تخریبکنندهی ایمپلنت خواهیم پرداخت که شامل مسائلی همچون بهداشت دهانی، عوارض بیماریهای سیستمیک، مصرف دخانیات، فشارهای بیومکانیکی، اشتباهات جراحی، و سایر چالشها میشود. شناخت این موانع و راهکارهای پیشگیرانه مرتبط با آنها امکان میدهد تا بیماران و متخصصان حوزه دندانپزشکی بهترین شرایط را برای موفقیت و دوام ایمپلنتها فراهم آورند.
برای اطلاع و رزرو ویزیت رایگان دکتر متخصص ایمپلنت کلیک کنید.
تخریب ایمپلنتهای دندانی میتواند به دلایل مختلفی رخ دهد. ده مورد از عواملی که میتوانند به تخریب ایمپلنت منجر شوند عبارتند از:
1. بهداشت دهانی ضعیف:
بهداشت دهانی ضعیف یکی از عوامل اصلی است که میتواند به ایمپلنتهای دندانی صدمه برساند و اغلب باعث شکست آنها میشود. این مشکل نه تنها بر ایمپلنتها تاثیر منفی دارد بلکه بر سلامت کلی دهان و دندان نیز اثر میگذارد. در زیر به چند جزء اصلی بهداشت دهانی ضعیف و تأثیرات آن بر ایمپلنتها پرداخته شده است:
۱) تجمع پلاک:
پلاک، لایهای چسبنده و نرم از باکتریها و مواد غذایی است که به طور مداوم بر سطح دندانها و ایمپلنتها شکل میگیرد. عدم پاکسازی منظم پلاک باعث ایجاد تورم، قرمزی و التهاب در لثهها میشود. این حالت، که با نام ژنژیویت شناخته میشود، میتواند پیشزمینهای برای بیماریهای جدیتر لثه مثل پریایمپلنتیتیس باشد.
2) تشکیل جرم:
اگر پلاک به طور مدوام پاک نشود، سخت شده و به جرم تبدیل میشود. جرم، لایهای سخت است که تنها از طریق تمیز کردن تخصصی توسط دندانپزشک یا متخصص بهداشت دهان قابل برداشتن است. جرم میتواند لبههای لثه را زیر خود جای داده و باعث تحریک و التهاب بیشتر لثهها شود.
پیشگیری از بهداشت دهانی ضعیف شامل مراجعه منظم به دندانپزشک، مسواک زدن دو بار در روز با خمیر دندان فلوراید دار، استفاده از نخ دندان یا دهانشویه ضدباکتریایی و همچنین پرهیز از مصرف دخانیات است. آموزش صحیح تکنیکهای بهداشتی و حفظ عادات مناسب بهداشت دهان میتواند عملکرد و طول عمر ایمپلنتها را افزایش دهد.

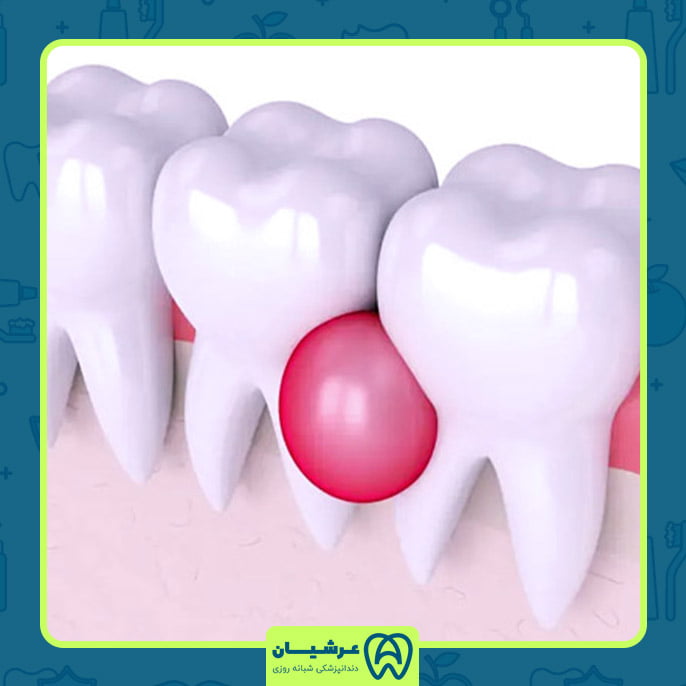
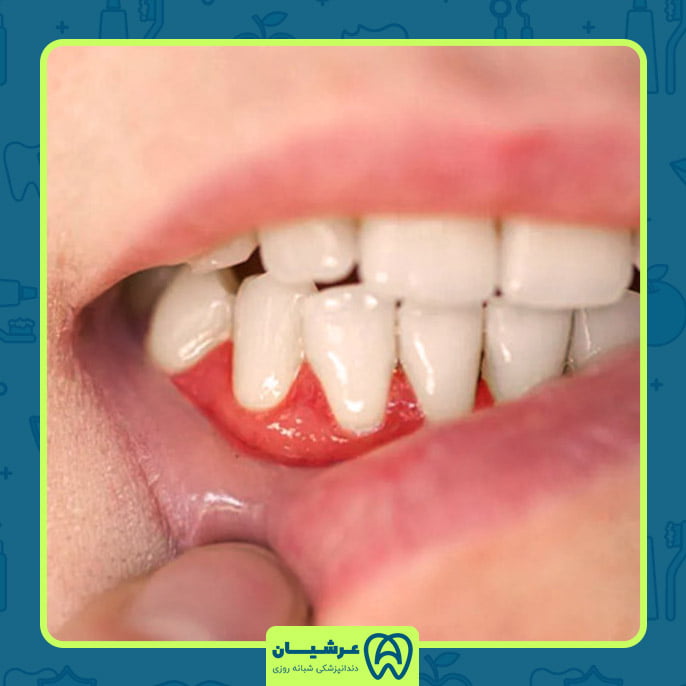
2. التهاب لثه :
التهاب لثه، که به عنوان ژنژیویت نیز شناخته شده است، شرایطی است که در آن لثهها دچار تورم، قرمزی و گاهی اوقات خونریزی میشوند. این وضعیت اغلب ناشی از واکنش لثهها به تجمع پلاک باکتریایی بر روی دندانها است. ژنژیویت اولین مرحله بیماریهای لثه است و میتواند، اگر درمان نشود، به بیماریهای پیشرفتهتر لثه مانند پریودنتیت انجامیده و به دندانها و ایمپلنتهای دندانی آسیب برساند.
باکتریهای موجود در پلاک، اگر با رعایت بهداشت دهانی مناسب پاکسازی نشوند، میتوانند سموم و مواد شیمیایی زیانآوری را آزاد کنند که باعث التهاب و تخریب بافت نرم اطراف دندانها و ایمپلنتها میشوند. این فرآیند میتواند لثهها را تحت فشار قرار دهد و باعث شود که از دندانها یا ایمپلنتها جدا شوند، که در نتیجه فضاهایی به نام پاکت ایجاد میکند و اجازه میدهد باکتریها راحتتر تجمع کنند و عمیقتر نفوذ کنند.
در حالتی که التهاب لثه به درمان نمیشود، ممکن است به پریودنتیت تبدیل شود، که در آن التهاب به بافتهای پشتیبانیکننده دندان و استخوان آلوئول نفوذ میکند و در نهایت ممکن است منجر به از دست دادن دندانها یا شکست ایمپلنتها شود.
برای مقابله با التهاب لثه و پیشگیری از بیماریهای لثه، معمولاً توصیههایی شامل موارد زیر مطرح میشود:
– مسواک زدن دو بار در روز با خمیر دندان حاوی فلوراید.
– استفاده از نخ دندان حداقل یک بار در روز.
– مراجعه منظم به دندانپزشک یا متخصص بهداشت دهان برای تمیز کاریهای دورهای و رفع جرمگیری.
– دوری از عادات زیانآور مانند استعمال دخانیات.
– مصرف متعادل غذاهای حاوی قند.
– حفظ یک رژیم غذایی مغذی و متوازن که به سلامت دهان و دندان کمک میکند.
پریایمپلنتیتیس حالتی است که ممکن است در اطراف ایمپلنتهای دندانی رخ دهد و دارای نشانههایی شبیه به ژنژیویت است. زمانی که علائمی مانند تورم، قرمزی، درد یا خونریزی لثهها مشاهده میشوند، باید هرچه سریعتر به دندانپزشک مراجعه کرد تا از پیشرفت بیماری و خطرات ناشی از آن جلوگیری شود.
3. بیماریهای سیستمیک:
بیماریهای سیستمیک، که بر سیستمهای مختلف بدن تاثیر میگذارند، میتوانند بر دوام و سلامت ایمپلنتهای دندانی نیز اثر بگذارند. این بیماریها شامل اختلالاتی هستند که ممکن است باعث کاهش قابلیت بدن برای ترمیم و ساخت استخوان، جریان خون ناکافی، و واکنشهای التهابی شدید شوند. در زیر به برخی از بیماریهای سیستمیک رایج اشاره شده که میتوانند به ایمپلنتهای دندانی آسیب برسانند:
1. دیابت:
دیابت که کنترل نشده باشد، میتواند جریان خون را کاهش دهد و به ساختارهای ریزعروق خونی آسیب رساند. این موضوع در نهایت به کاهش توانایی بدن برای ترمیم بافتها و تاخیر در فرآیند ادغام ایمپلنت (استئواینتگریشن) منجر میشود.
2. پوکی استخوان:
بیماریهایی که شامل تحلیل استخوانها هستند مانند اوستئوپروز میتوانند قدرت و کیفیت استخوان مورد نیاز برای حمایت از ایمپلنتها را کاهش دهند.
3. بیماریهای خودایمنی:
بیماریهایی مثل آرتریت روماتوئید یا لوپوس میتوانند باعث واکنشهای التهابی شدید شوند که بر سلامت لثهها و استخوانهای دهان اثر میگذارند.
4. بیماریهای قلبی عروقی:
همچنین میتوانند باعث محدود شدن جریان خون و در نتیجه کاهش توانایی بدن برای بهبود زخمها و بافتهای پس از جراحی شوند.
5. بیماریهای هماتولوژیک مثل آنمی و هموفیلی:
این بیماریها میتوانند با کاهش توانایی لختهسازی یا انتقال اکسیژن مناسب به بافتها، روند بهبودی را دشوار سازند.
6. اختلالات اندوکرین:
مانند کمکاری غده تیروئید، که میتوانند بر متابولیسم کلی و بازسازی بافتها اثر بگذارند.
7. بیماریهای ریوی:
که ممکن است با کاهش میزان اکسیژن دریافتی بدن، فرایند ترمیم بافت را کند کنند.
برای مراقبت مناسب از ایمپلنتها در بیماران دچار بیماریهای سیستمیک، موارد زیر توصیه میشود:
– مدیریت دقیق بیماریهای زمینهای با کمک متخصصین مربوطه.
– همکاری نزدیک با دندانپزشک برای پایش منظم وضعیت ایمپلنتها و بهداشت دهان.
– ارتقاء عادات بهداشت دهان و دندان برای جلوگیری از بروز عفونتها و التهابهای اضافی.
– انجام اقدامات پیشگیرانه مثل تمیزکاریها و جرم گیریهای دورهای توسط متخصصین بهداشت دهان.
متخصصین دندانپزشکی باید به دقت هرگونه تغییری در وضعیت سلامت بیماران را مد نظر قرار دهند تا بتوانند درمانهای مطلوب و سفارشات مراقبتی اختصاصی را ارائه نمایند.
4. استعمال دخانیات:
استعمال دخانیات یکی از مهمترین عوامل خطر برای سلامت ایمپلنت های دندانی است. استعمال دخانیات، به ویژه سیگار کشیدن، بر جریان خون و واکنشهای التهابی در بافتهای دهانی تأثیر میگذارد و میتواند فرآیند ترمیم و سلامت کلی دهان را دچار مشکل کند.
تاثیرات منفی استعمال دخانیات بر روی ایمپلنتهای دندانی عبارتند از:
1. کاهش جریان خون:
دخانیات منجر به تنگی و سفتی عروق خونی میشوند که میتواند جریان خون به لثهها و دیگر بافتهای دهانی را محدود کرده و در نتیجه اکسیژن رسانی و مواد مغذی ضروری برای ترمیم سلولها و بافت ها را کاهش دهد.
2. تاخیر در ترمیم:
به دلیل جریان خون ناکافی، توانایی بدن برای بهبودی زخمها پس از جراحیایمپلنت کاهش پیدا میکند. این امر میتواند منجر به افزایش ریسک عفونتها و شکست ایمپلنت شود.
3. تحریک و التهاب بافتهای دهان:
دخانیات میتوانند باعث التهاب و تحریک دائم لثهها شوند، که در طولانی مدت میتواند به تخریب و از دست دادن بافت نرم و استخوانهای نگهدارنده ایمپلنت منجر شود.
4. افزایش خطر پریودنتیتیس:
سیگار کشیدن به عنوان یکی از عوامل خطر برای پریودنتیت شناخته شده است که این شرایط میتواند به مشکلات جدی برای ایمپلنتها منجر شود.
5. مقاومت باکتریایی:
دود دخانیات میتواند باعث تغییر فلور میکروبی دهان شده و شرایط را برای رشد باکتریهای مقاوم به درمانهای معمول دندانپزشکی فراهم کند.
برای به حداقل رساندن خطر تخریب ایمپلنت های دندانی ناشی از استعمال دخانیات، ترک این عادت بسیار مهم است. افراد سیگاری که قصد دارند ایمپلنت های دندانی دریافت کنند باید قبل و پس از جراحی ایمپلنت از مصرف دخانیات خودداری کنند تا احتمال موفقیت ایمپلنت افزایش یابد. همچنین، مراجعه منظم به دندانپزشک برای پیگیری وضعیت ایمپلنت و کنترل هرگونه علائم التهابی یا عفونت ضروری است تا از سلامت ایمپلنتها و بافتهای اطراف آنها اطمینان حاصل شود.
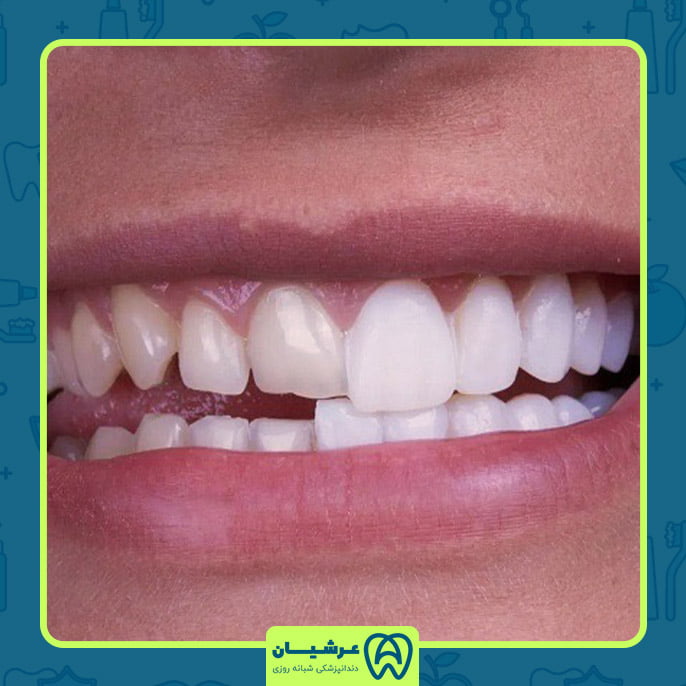
5. فشار بیش از حد روی ایمپلنت دندان:
فشار بیش از حد روی ایمپلنتهای دندانی میتواند یکی از عوامل اصلی تخریب و شکست این جایگزینهای مصنوعی دندان باشد. این فشار میتواند ناشی از عوامل مختلفی مانند عادات نامناسب جویدن، مشکلات اکلوژن (بسته شدن درست دندانها روی یکدیگر)، یا بار بیش از حد وارد شده به ایمپلنت در زمان کوتاه بعد از کاشت باشد.
فشار نادرست یا بیش از حد میتواند به روشهای زیر باعث آسیب رسیدن به ایمپلنتها شود:
۱ کارکرد مواد:
مواد سازنده ایمپلنت در برابر فشارهای مکانیکی مداوم، بهخصوص اگر فراتر از میزانی است که برای تحملشان طراحی شدهاند، ممکن است دچار خستگی و در نهایت شکست شوند.
۲ ایجاد میکرو فراکچر:
فشار زیاد میتواند به تدریج باعث ایجاد ترکهای کوچک در استخوان نگهدارنده ایمپلنت شود که این میتواند زمینهساز مشکلات بزرگتری مانند از دست دادن استخوان و نگهداری ضعیف ایمپلنت شود.
۳ طراحی ضعیف پروتز:
طراحی ضعیف پروتز روی ایمپلنت یا نادرست بودن موقعیت قرارگیری ایمپلنتها میتواند به توزیع ناعادلانه فشارها منجر شود که در نهایت میتواند باعث شکست میشود.
۴ تنشهای مازوکاتوری:
عادات نادرست مانند دندانقروچه یا سایش دندان (براکسیسم) میتوانند فشار زیادی را بر ایمپلنتها وارد کنند این عادات میتوانند بر موفقیت طولانیمدت ایمپلنتها تاثیر منفی داشته باشند.
برای مدیریت و کاهش فشار بیش از حد بر ایمپلنتهای دندانی، رویکردهای زیر توصیه میشود:
– استفاده از نایت گارد یا محافظ دندان در شب برای کسانی که دندانقروچه دارند.
– طراحی دقیق پروتزها توسط تکنسین ماهر برای اطمینان از توزیع یکنواخت فشارها.
– آموزش بیماران برای اجتناب از عادات نادرستی که ممکن است به ایمپلنتها فشار وارد کنند.
– بررسی دورهای ایمپلنتها توسط دندانپزشک و انجام تنظیمات لازم در صورت لزوم.
مهم است که پیش از انجام جراحی ایمپلنت، فاکتورهای بیومکانیکی مانند کیفیت و کمیت استخوان، محل قرارگیری ایمپلنت، و نوع و مکان دندانهای مجاور و دندانهای مقابل را به دقت ارزیابی کرده تا از شانس موفقیت هرچه بیشتر ایمپلنتها اطمینان حاصل کنیم.
6. نامناسب بودن جراحی:
نامناسب بودن جراحی ایمپلنت میتواند تاثیری مستقیم و منفی بر موفقیت درازمدت ایمپلنتهای دندانی داشته باشد. تکنیکها و تصمیمگیریهای جراحی که به درستی انجام نشوند، میتوانند منجر به چندین مشکل مرتبط با ایمپلنت شوند. در زیر به مواردی اشاره میکنیم که میتوانند نشاندهنده نامناسب بودن جراحی باشند:
1. بیدقتی در ارزیابی استخوان:
این میتواند شامل عدم ارزیابی صحیح کیفیت و کمیت استخوان موجود برای پشتیبانی از ایمپلنت باشد. اگر استخوان کافی وجود نداشته باشد، ایمپلنت نمیتواند به درستی در جای خود قرار بگیرد و ریسک شکست ایمپلنت وجود خواهد داشت.
2. قرارگیری نادرست ایمپلنت:
اگر ایمپلنتها در موقعیتی نامناسب یا با زاویه نادرست جایگذاری شوند، ممکن است توزیع نیروها به نحو نامناسبی صورت بگیرد، که میتواند به فشار بیش از حد و افزایش خطر شکست منجر شود.
3. جراحیهای غیرضروری:
جراحیهای غیرضروری یا بیش از حد دستکاری بافتهای نرم و سخت اطراف ایمپلنت میتواند به ترمیم دیررس، عفونت یا از دست دادن استخوان منتهی شود.
4. عدم استفاده از تکنیکهای آسپتیک:
بهداشت نامناسب در طول جراحی میتواند منجر به ورود باکتریها به محل ایمپلنت شده و خطر عفونت را افزایش دهد.
5. مدیریت نامناسب بافت نرم:
برش نامناسب یا بیدقتی در حفظ سلامت بافتهای نرم میتواند منجر به مشکلاتی در زمینه ایمپلنت، مانند ساخت لثهای نامناسب برای یک تاج زیباییشناختی شود.
6. عدم مراقبت در مرحله پس از جراحی:
فراهم کردن دستورات دقیق پس از جراحی و پیگیری نکردن روند ترمیم در مراحل اولیه پس از کاشت میتواند منجر به نادیده گرفتن عفونتها یا مشکلات دیگر شود.
برای جلوگیری از مشکلات ناشی از جراحی نامناسب ایمپلنت و تخریب آن، باید موارد زیر مد نظر قرار گیرند:
– انجام جراحی توسط متخصص دورهدیده و با تجربه با استفاده از روشهای مدرن و تایید شده.
– استفاده از تکنولوژیهایی مانند CBCT برای برنامهریزی دقیق جراحی و مورفولوژی استخوانی.
– دقت در انتخاب نوع و ابعاد ایمپلنت برای گرفتن بهترین پاسخ بیولوژیک.
– رعایت دستورالعملهای بهداشتی سختگیرانه قبل، در حین و پس از جراحی.
– اطمینان از مراقبتهای دقیق پس از جراحی و برنامه ریزی برای پیگیریهای منظم.
پایبندی به اصول صحیح و استانداردهای بالای جراحی ایمپلنت دندان میتواند شانس موفقیت دراز مدت ایمپلنت دندان ها را چشمگیراً افزایش دهد.
7. عدم تطابق بیومکانیکی:
عدم تطابق بیومکانیکی در ایمپلنت دندان میتواند منجر به شکست یا تخریب زودرس آنها شود. بیومکانیک به مطالعه ساختار، مواد و رفتار مکانیکی اندامهای بدن انسان و ایمپلنت دندان ها پزشکی اشاره دارد. زمانی که ایمپلنت دندان با بافتهای بدن هماهنگی کافی نداشته باشند یا تحت بارگذاری های نامناسب قرار گیرند، ممکن است نیروهای بیش از حد به آنها وارد شده و منجر به خرابی یا شکست شوند.
عدم تطابق بیومکانیکی میتواند در نتیجه عوامل متعددی ایجاد شود، از جمله:
1. انتخاب نامناسب مواد ایمپلنت دندان:
موادی که خواص مکانیکی مشابه بافت میزبان ندارند ممکن است استرسهای ناهماهنگی را ایجاد کنند.
2. طراحی نامناسب ایمپلنت دندان:
ایمپلنت دندان هایی که طراحی متناسب با توپوگرافی و بیومکانیک محلی بدن نداشته باشند، میتوانند منجر به توزیع ناهمگون فشار شوند.
3. نصب نادرست:
حتی یک ایمپلنت دندان با طراحی و مواد مناسب، اگر به درستی در محل خود قرار نگیرد، میتواند دچار عدم تطابق بیومکانیکی شود.
4. عوامل بیولوژیکی:
واکنشهای التهابی، تغییرات در بافتهای اطراف، و تحلیل رفتن استخوان میتوانند بر بیومکانیک محل ایمپلنت دندان تأثیر گذارند.
5. بارگذاری نادرست:
استفاده غیرمنتظره یا افزایش بارگذاری میتواند فشارهای غیر طبیعی بر ایمپلنت دندان وارد کند که منجر به خستگی مواد و شکست میشود.
برای جلوگیری از این مشکلات، تحقیقات گستردهای در زمینه بیومکانیک به منظور ارتقاء طراحی ایمپلنت دندان ها، انتخاب مواد بهتر، بهینهسازی روشهای جراحی و فراهم آوردن راهنمای دقیقتر برای بارگذاری پس از عمل انجام میشود.
8. مصرف داروها:
مصرف داروها میتواند یکی از عوامل مؤثر بر سلامت و دوام ایمپلنت دندان ها باشد. داروهای مختلف ممکن است اثرات گوناگونی بر روی بافتهای میزبان ایمپلنت دندان، فرآیند ترمیم و پاسخ التهابی داشته باشند که بهطور مستقیم یا غیرمستقیم بر ثبات و عملکرد ایمپلنت دندان تأثیر میگذارند. در اینجا به برخی از داروهایی که میتوانند بر تخریب ایمپلنت دندان تأثیر داشته باشند اشاره میکنیم:
1. بیسفسفوناتها:
این داروها که برای درمان پوکی استخوان و بیماریهای مشابه استفاده میشوند، میتوانند تجدید و ترمیم استخوان را کند کنند و خطر نکروز استخوانی فک (ONJ) را افزایش دهند، که میتواند بر دوام ایمپلنت دندان های دندانی تأثیر منفی بگذارد.
2. کورتیکواستروئیدها:
این داروهای ضدالتهابی قدرت الیاف کلاژن را کاهش میدهند و میتوانند به بافتهای نگهدارنده ایمپلنت دندان آسیب برسانند و باعث تضعیف پاسخ التهابی شوند که برای ترمیم طبیعی ضروری است.
3. داروهای آنتینئوپلاستیک:
برخی از داروهای مورد استفاده در شیمیدرمانی میتوانند باعث کاهش سرعت ترمیم بافت و تضعیف سیستم ایمنی شوند که این اثرات ممکن است به ناسازگاری ایمپلنت دندان دندان منجر شود.
4. داروهای ضد صرع:
برخی از داروهای ضد صرع میتوانند بافتهای لثهای را تحت تاثیر قرار دهند و در نتیجه بر تثبیت ایمپلنت دندان ی تاثیر گذارند.
5. داروهای ضددیابت:
این داروها میتوانند بر فرآیند ترمیم و التهاب تأثیر بگذارند. دیابت خود به خود میتواند ریسک عفونت و التهاب اطراف ایمپلنت دندان را افزایش دهد.
برای جلوگیری از مشکلات ناشی از مصرف داروها، بیماران باید هنگام تصمیمگیری برای قرار دادن یک ایمپلنت دندان، سابقه پزشکی خود را به دقت با پزشکشان در میان بگذارند. همچنین، دقت در پیروی از دستورالعملهای مراقبتی پس از عمل و ارتباط مستمر با متخصص مربوطه برای ارزیابی تاثیرات دارویی بسیار مهم است.
9. عوارض بعد از جراحی:
عوارض بعد از جراحی میتوانند تاثیر قابل توجهی بر دوام و سلامت ایمپلنت دندان داشته باشند. صحت و سلامت ایمپلنت دندان به توانایی بافتهای اطراف برای التیام و تأمین یک محدوده پایدار برای ایمپلنت دندان بستگی دارد. در اینجا برخی از عوارض معمول بعد از جراحی که ممکن است به تخریب ایمپلنت دندان منجر شوند ذکر میشوند:
1. عفونت:
عفونت حاد یا مزمن در محل ایمپلنت دندان میتواند به بافتهای پشتیبان آسیب برساند و موجب تخریب استخوان و بافت نرم اطراف شود، که نهایتاً به شل شدن یا دفع ایمپلنت دندان میانجامد.
2. نکروز استخوانی:
تخریب بافت استخوانی اطراف ایمپلنت دندان بدون علائم التهابی، گاهی بعد از جراحی و معمولاً بهدلایلی مانند بیسفسفوناتها ایجاد میشود.
3. خونریزی و کبودی:
اینها عوارض معمول بعد از جراحی هستند که معمولاً خودبهخود برطرف میشوند، اما در صورت شدت یافتن میتوانند به بافتهای اطراف ایمپلنت دندان آسیب بزنند.
4. استئو نکروز:
مرگ بافت استخوانی ناشی از کاهش جریان خون میتواند به عدم الحاق ایمپلنت به استخوان بینجامد.
5. تورم و درد:
اینها پاسخهای طبیعی بدن به صدمه هستند، اما در صورت افزایش یا عدم کاهش میتوانند نشانهای از وجود عفونت یا مشکلات دیگر باشند.
6. دهیسانس (گشایش) زخم:
اگر زخم به خوبی بسته نشود میتواند به قرارگیری نادرست ایمپلنت دندان یا آلودگی منجر شود.
7. شل شدن ایمپلنت دندان:
این میتواند ناشی از بارگذاری بیش از حد زودرس، عدم التیام مناسب، یا ناهنجاریهای استخوانی باشد.
8. ایجاد فیبروز به جای اسئواینتگریشن:
در برخی موارد، به جای اتصال مستقیم استخوان به ایمپلنت دندان، بافت فیبری ایجاد میشود که میتواند دوام ایمپلنت دندان را کاهش دهد.
برای پیشگیری از این عوارض، انتخاب دقیق بیمار، آمادهسازی مناسب محل جراحی، تکنیک جراحی دقیق، و داشتن استانداردهای بالای بهداشت فردی پس از عمل ضروری هستند. همچنین، پیروی از دستورالعملهای پس از جراحی توسط بیمار، مراقبتهای دورهای و ارزیابیهای منظم توسط تیم درمانی برای اطمینان از سلامت و دوام ایمپلنت دندان بسیار مهم میباشد.
10. کمبود استخوان:
کمبود استخوان میتواند تاثیر قابل توجهی بر موفقیت و دوام ایمپلنتهای پزشکی داشته باشد. استخوان به عنوان بستر اصلی برای قرارگیری و ادغام ایمپلنت دندان ها عمل میکند؛ بنابراین، کیفیت و کمیت استخوان در محل قرارگیری ایمپلنت حیاتی است. در زیر به چند جنبه از چگونگی تاثیر کمبود استخوان بر ایمپلنت دندان ها و برخی از روشها برای رویارویی با این چالش اشاره میکنیم:
1. کمبود حجم استخوانی:
ایمپلنت دندان ها برای پایداری نیاز به حمایت کافی استخوانی دارند. کمبود حجم استخوانی میتواند به شل شدن یا حتی شکست ایمپلنت منجر شود زیرا استخوان کافی برای مقاومت در برابر نیروهای وارده به ایمپلنت وجود ندارد.
2. کیفیت استخوان:
استخوان محکم و سالم برای التیام و ماندگاری ایمپلنت دندان ضروری است. استخوانهای نرم یا پوک به درستی نمیتوانند با ایمپلنت دندان ترکیب شوند و از آن پشتیبانی کنند.
3. ترمیم استخوان:
کمبود استخوان ممکن است فرآیند ترمیم را دشوار کند. ایمپلنت دندان به فرآیندی به نام ‘osseointegration‘ بستگی دارند که در آن استخوان به طور مستقیم به ایمپلنت دندان چسبیده می شود. اگر استخوان کافی برای این فرآیند وجود نداشته باشد، ایمپلنت دندان ممکن است با شکست مواجه شود.
4. عوامل سیستمیک:
بیماری هایی مانند استئوپروز یا دیابت میتوانند بر کیفیت استخوان تاثیر بگذارند و در نتیجه خطر شکست ایمپلنت دندان را افزایش دهند.
برای حل این مسائل، عموماً روشهای گوناگونی برای افزایش کمیت و بهبود کیفیت استخوان قبل از قرار دادن ایمپلنت دندان استفاده میشوند:
– پیوند استخوان:
استفاده از استخوان خودی یا آلوگرافت برای افزایش حجم استخوان در محل ایمپلنت دندان .
– جراحی افزایش استخوان (Bone augmentation):
استفاده از مواد مخصوص برای تحریک رشد استخوان های جدید.
– روشهای تحریککننده استخوانسازی:
بهکارگیری روشهایی مانند تحریک الکتریکی، مغناطیسی یا استفاده از عوامل شیمیایی برای تحریک تشکیل استخوان.
– اصلاحات دارویی:
مدیریت دارویی بیماری هایی مانند پوکی استخوان که بر کیفیت استخوان تاثیر می گذارند.
مراقبتهای بعد از جراحی و نظارت دقیق توسط تیم مراقبت بهداشتی نیز حائز اهمیت است تا اطمینان حاصل شود که استخوان به درستی در اطراف ایمپلنت دندان التیام یافته و ایمپلنت دندان ها به خوبی در جای خود متصل شدهاند.
سوالات متداول ایمپلنت دندان
در صورت مشاهده هر گونه علائم غیرطبیعی مانند:
- درد شدید یا مداوم در محل ایمپلنت: این علامت میتواند نشاندهنده عفونت یا مشکل در ایمپلنت باشد.
- تورم، قرمزی، یا خونریزی در محل ایمپلنت: این علائم میتوانند نشاندهنده عفونت یا التهاب باشند.
- لق شدن ایمپلنت: این علامت میتواند نشاندهنده مشکل در ایمپلنت باشد.
- مشکل در جویدن غذا: این علامت میتواند نشاندهنده مشکل در ایمپلنت یا لثهها باشد.
- درد یا ناراحتی در دهان و فک: این علامت میتواند نشاندهنده مشکلات مختلفی از جمله عفونت، التهاب، یا آسیب عصبی باشد.
- انتخاب یک دندانپزشک مجرب و باتجربه: انتخاب یک دندانپزشک مجرب و باتجربه میتواند به طور قابل توجهی خطر عوارض ایمپلنت دندان را کاهش دهد.
- رعایت بهداشت دهان و دندان: مسواک زدن و نخ دندان کشیدن به طور منظم، به خصوص در اطراف محل ایمپلنت، ضروری است.
- مراجعات منظم به دندانپزشک: برای بررسی وضعیت ایمپلنت و لثهها، باید به طور منظم به دندانپزشک مراجعه کنید.
- عدم استعمال دخانیات: استعمال دخانیات میتواند خطر عفونت و عوارض دیگر ایمپلنت را افزایش دهد.
- کنترل بیماریهای سیستمیک: در صورت ابتلا به بیماریهای سیستمیک مانند دیابت و پوکی استخوان، باید با دندانپزشک خود مشورت کنید تا اقدامات لازم برای کاهش خطر عوارض ایمپلنت انجام شود.
- انتخاب یک دندانپزشک بیتجربه: انتخاب یک دندانپزشک مجرب و باتجربه میتواند به طور قابل توجهی خطر عوارض ایمپلنت دندان را کاهش دهد.
- عدم رعایت بهداشت دهان و دندان: مسواک زدن و نخ دندان کشیدن به طور منظم، به خصوص در اطراف محل ایمپلنت، ضروری است.
- مراجعات نامنظم به دندانپزشک: برای بررسی وضعیت ایمپلنت و لثهها، باید به طور منظم به دندانپزشک مراجعه کنید.
- استعمال دخانیات: استعمال دخانیات میتواند خطر عفونت و عوارض دیگر ایمپلنت را افزایش دهد.
- بیماریهای سیستمیک: بیماریهایی مانند دیابت و پوکی استخوان میتوانند خطر عوارض ایمپلنت را افزایش دهند.
عوارض ایمپلنت دندان به دو دسته کوتاه مدت و بلند مدت تقسیم میشوند.
عوارض کوتاه مدت:
- کبودی و تورم: این عارضه معمولاً موقتی است و در عرض چند روز تا 2 هفته برطرف میشود.
- درد: درد در محل ایمپلنت طبیعی است و میتوان با داروهای مسکن آن را کنترل کرد.
- حساسیت دندانها: ممکن است دندانهای اطراف محل عمل به لمس یا سرما و گرما حساس شوند.
عوارض بلندمدت:
- عفونت: عفونت یکی از جدیترین عوارض ایمپلنت دندان است که میتواند منجر به از دست رفتن ایمپلنت شود.
- تخریب استخوان: تخریب استخوان میتواند منجر به لق شدن و از دست رفتن ایمپلنت شود.
- انسداد عروق و عدم رشد بافتها: این عارضه میتواند منجر به از دست رفتن ایمپلنت شود.
- درد مزمن: درد مزمن یا عدم راحتی در دهان و فک میتواند کیفیت زندگی را به طور قابل توجهی کاهش دهد.
نه، برای برخی افراد ممکن است شرایط مختلفی وجود داشته باشد که باعث عدم توانایی در انجام این روش باشد، مانند مشکلات پزشکی خاص یا کيفيت استخوان نامناسب.
عواملی مانند وضعیت عمومی سلامت، کیفیت استخوان، تکنیکهای جراحی مورد استفاده، و عملکرد پزشک ممکن است در ایجاد درد و ناراحتی در ایمپلنت دندان تاثیرگذار باشند.
بله، با پیشرفتهای جدید در فناوری و تکنیکهای جراحی، امکان ایجاد تجربه بیدردسر و کاهش ناراحتی بسیاری در روند کاشت ایمپلنت دندان فراهم شده است.
نگهداری بهداشت دهانی منظم، کنترل دقیق سطح گلوکز خون، و مراقبت پس از عمل توسط پزشک میتواند از عفونتهای دهانی جلوگیری کند.
بله، دیابت میتواند فرایند بهبودی را با تاخیر مواجه کند. استفاده از فناوریهای پیشرفته و پیگیری دقیق پس از عمل میتواند به بهبودی سریعتر کمک کند.
بله، اما افراد دیابتی نیاز به مراقبت دقیقتری دارند. همکاری با تیم درمانی متخصص و کنترل دقیق سطح گلوکز خون ضروری است.
فاکتورهای بسیاری از جمله وضعیت بالینی فرد، میزان استحکام استخوان، ویژگیهای فنی ایمپلنت، و نیازهای فردی مانند ترجیحات و توانایی مالی بیمار، بر انتخاب نوع ایمپلنت تأثیرگذارند.
برای بهرهمندی از استفاده از پودر استخوان در ایمپلنت، ابتدا باید با پزشک خود مشورت کنید تا توصیههای لازم را دریافت کنید و فرآیند جراحی را به صورت صحیح و تحت نظر پزشک پیگیری کنید.
استفاده صحیح از پودر استخوان نباید عوارض جدیای ایجاد کند؛ با این حال، عوارض نادری مانند التهاب، عفونت، یا حساسیت ممکن است رخ دهد که نیازمند مراقبتهای پزشکی است.
استفاده از پودر استخوان میتواند تقویت استخوان، افزایش موفقیت جراحی، کاهش زمان بهبودی، و افزایش ثبات و پایداری ایمپلنت را فراهم کند.
افرادی که استحکام استخوان آنها کافی نیست، استخوان محل جایگذاری ایمپلنت ناکافی است یا با ضعف استخوان روبرو هستند، احتمالاً به پودر استخوان در ایمپلنت نیاز دارند.
بله، بسته به نوع و مکان جراحی، بخیهها ممکن است پس از مدتی (معمولاً 7 تا 14 روز) برداشته شوند. این موضوع بستگی به نوع بخیه و نحوه بهبودی بیمار دارد که پزشک معالج در این زمینه راهنمایی خواهد کرد.
بله، پس از جراحی ایمپلنت دندان باید به مراقبت خاصی از بخیهها و محل جراحی توجه شود. این شامل رعایت دستورات پزشک، استفاده از داروهای تجویز شده و پاک نگه داشتن محل جراحی میشود.
تعیین تعداد و نوع بخیهها بر اساس عواملی مانند اندازه و نوع جراحی، موقعیت دندان، سلامت بافتهای اطراف و نیازهای خاص بیمار انجام میشود. مشورت با پزشک معالج در این زمینه بسیار حیاتی است.
در جراحی ایمپلنت دندان معمولاً از بخیههای خطی (Simple Interrupted Suture)، بخیههای همیشه گرد (Continuous Suture)، بخیههای دوگانه (Horizontal Mattress Suture) و بخیههای ابریشمی (Vertical Mattress Suture) استفاده میشود.
بخیهها در جراحی ایمپلنت دندان برای بستن زخمهای جراحی و ترمیم بافتهای اطراف استفاده میشوند. آنها به حفظ استحکام و پایداری ایمپلنت کمک میکنند و همچنین به کنترل خونریزی و تسریع فرآیند بهبودی بیمار کمک میکنند.
بله ،به دلیل محدودیت تنوع رنگی در ایران دارای قیمت مناسبی نسبت به سایر برند های دیگر دارد. اما با توجه به کیفیت و ویژگیهای آن، معمولاً به عنوان یک گزینه با ارزش در نظر گرفته میشود.
افرادی که به دنبال ترمیمات دندان با کیفیت بالا، تطابق با رنگ طبیعی دندانها، و استحکام و مقاومت هستند، میتوانند از کامپوزیت دندان ژاپنی توکویاما استفاده کنند.
کامپوزیت دندان ژاپنی توکویاما دارای ویژگیهایی همچون کیفیت بالا، تطابق با رنگ طبیعی دندانها، استحکام و مقاومت، و استفاده از فناوریهای پیشرفته است.
کامپوزیت دندان ژاپنی توکویاما یک نوع ماده ترمیمی است که برای دندان آسیب دیده استفاده میشود. این کامپوزیتها از مواد با کیفیت بالا و با استفاده از فناوریهای پیشرفته تولید میشوند.
بله، استفاده از محصولات حاوی فلوراید میتواند به تقویت ساختار دندانهای کامپوزیتی و جلوگیری از پوسیدگی آنها کمک کند. از طریق استفاده از خمیر دندان و محلولهای نظافت دهانی حاوی فلوئوراید، میتوانید سلامت دندانهای خود را حفظ کنید.
مراقبت منظم و ویزیت منظم دندانهایتان توسط دندانپزشک بسیار مهم است. همچنین اجتناب از منافذ و شکستگیها، تمیز کردن منظم دندانها و استفاده از محصولات بهداشت دهان مناسب میتواند به جلوگیری از پوسیدگی کمک کند.
به طور مستقیم نه. اما اگر منافذ یا شکستگیها در محل اتصال آنها به دندان رخ دهد، ممکن است باعث ورود باکتریها و پوسیدگی شوند.
خیر. کامپوزیتهای دندانی معمولاً به حفظ دندانها کمک میکنند و باعث مقاومت در برابر پوسیدگی میشوند.
زیباسازی طرح لبخند.کج نبودن و یکدست شدن دندان ها.سفید و درخشندگی.برطرف شدن فاصله دندانی.برطرف شدن زردی و لکه دندان ها و..
لیست هزینه و قیمت کامپوزیت دندان سال 1402 در ابتدای محتوا ارائه شده است.
بله تمامی روش های زیبایی دندان نیازمند مراقبت های پس از کاشت و قرار گیری بر روی دندان ها هستند لذا افراد باید به بهداشت دهان و دندان هایشان اهمیت داده و مسواک زدن را فراموش نکنند.بهتر است خوردن مواد غذایی رنگ و نوشیدنی های گازدار،رنگی و الکلی به حداقل برسد و از استعمال دخانیات و مصرف سیگار دوری نمود.افراد باید هر چند وقت یکبار به کلینیک دندانپزشکی مراجعه و دندان های کامپوزیتی اش را به متخصص خود نشان دهد.همچنین لازم است پس از کاشت کامپوزیت افراد حتما از متخصص جویای نکات ضروری پس از کاشت کامپوزیت شوند.
روش کاشت اندوستیل. روش کاشت ساب پرواستیل. روش کاشت یک مرحلهای. روش کاشت دو مرحلهای
پیشنهاد می گردد افراد به منظور کسب اطلاع از قیمت روز و دقیق ایمپلنت دندان با کلینیک تماس حاصل کنند زیرا قیمت نهایی به عوامل متعددی بستگی دارد
کامپوزیت دندان نسبت به سایر مواد ترمیمی دندان مانند سرامیک، استحکام کمتری دارد. همچنین، کامپوزیت دندان ممکن است در اثر ضربه یا فشار شدید آسیب ببیند.
برای حفظ سلامت و طول عمر کامپوزیت دندان باید از دندانهای خود به طور صحیح مراقبت کنید. این مراقبتها شامل مسواک زدن دو بار در روز، استفاده از نخ دندان یک بار در روز و مراجعه منظم به دندانپزشک برای معاینه و جرم گیری دندانها میشود.
قرار دادن کامپوزیت ونیر در دندانها یک فرآیند چند مرحله ای است که در مطب دندانپزشک انجام میشود. در این فرآیند، دندانپزشک ابتدا دندانها را تمیز و آماده میکند. سپس، کامپوزیت را به شکل دندانهای بیمار در میآورد و آن را روی دندانها قرار میدهد. در نهایت، کامپوزیت را با استفاده از نور ماوراء بنفش سخت میکند.
طول عمر کامپوزیت دندان به عوامل مختلفی مانند نوع کامپوزیت، نحوه مراقبت از دندانها و میزان آسیب دندان بستگی دارد. به طور کلی، طول عمر کامپوزیت دندان بین ۵ تا ۱۰ سال است.
کامپوزیت ونیرها برای بهبود ظاهر دندانها استفاده میشوند. این ونیرها میتوانند برای پوشاندن لکهها، ترکها و ناهنجاریهای دندانی استفاده شوند. کامپوزیت ونیرها همچنین میتوانند برای تغییر رنگ دندانها یا ایجاد لبخندی زیباتر استفاده شوند.
انتخاب کامپوزیت دندان به عوامل مختلفی مانند نوع مشکل دندانی، میزان آسیب دندان و نیازهای بیمار بستگی دارد. دندانپزشک با توجه به این عوامل کامپوزیت مناسب را انتخاب میکند.
کامپوزیت دندان یک ماده ترمیمی دندان است که از ترکیبی از رزین، فیلر و رنگدانه ساخته میشود. این ماده به شکل خمیری است و دندانپزشک آن را روی دندان قرار میدهد و با استفاده از نور ماوراء بنفش سخت میکند. کامپوزیت دندان برای ترمیم انواع مشکلات دندانی مانند پر کردن دندان، ترمیم شکستگی دندان و ونیر دندان استفاده میشود.
هزینه ایمپلنت دندان بسته به عوامل مختلفی از جمله تعداد ایمپلنتهای مورد نیاز، نوع ایمپلنت و هزینههای دندانپزشکی در منطقه شما متفاوت است. به طور کلی، هزینه ایمپلنت دندان بین … تا … دلار است.
- استفاده از داروهای مسکن
- اجتناب از جویدن غذاهای سفت
- مراقبت از بهداشت دهان و دندان
کاشت ایمپلنت دندان معمولاً دردناک است. دندانپزشک شما ممکن است از بیحسی موضعی یا بیهوشی عمومی برای کاهش درد استفاده کند.
هزینه بالا: ایمپلنت دندان نسبت به سایر روشهای جایگزین دندان هزینه بیشتری دارد.
زمان بهبودی: کاشت ایمپلنت دندان معمولاً یک فرآیند چند ماهه است.
خطرات: مانند هر عمل جراحی دیگری، کاشت ایمپلنت دندان نیز دارای برخی خطرات است، از جمله عفونت، شکستگی ایمپلنت و رد ایمپلنت.
ظاهر طبیعی: ایمپلنت دندان ظاهری طبیعی به دندانهای شما میدهد.
عملکرد طبیعی: ایمپلنت دندان عملکرد طبیعی دندانهای طبیعی را دارد.
دوام بالا: ایمپلنت دندان میتواند تا سالهای سال دوام داشته باشد.
- جراحی کاشت: در این مرحله، ایمپلنت دندان در استخوان فک کاشته میشود.
- دوره انتظار: پس از کاشت ایمپلنت دندان، باید چند ماه صبر کنید تا ایمپلنت به استخوان جوش بخورد.
- جراحی اتصال پایه پروتز: در این مرحله، پایه پروتز دندان روی ایمپلنت قرار میگیرد.
افرادی که بیماریهای لثه دارند، عفونتهای فعال در دهان، سرطان دهان یا فک، یا بیماریهای سیستمیک مانند دیابت، نمیتوانند از ایمپلنت دندان استفاده کنند.
افرادی که یک یا چند دندان از دست دادهاند، میتوانند از ایمپلنت دندان استفاده کنند. همچنین، افرادی که استخوان فک کافی برای پشتیبانی از ایمپلنت دندان دارند، میتوانند از این روش استفاده کنند.
ایمپلنت دندان در یک عمل جراحی ساده در دهان کاشته میشود. ابتدا، دندانپزشک یک سوراخ کوچک در استخوان فک ایجاد میکند. سپس، ایمپلنت دندان را در سوراخ قرار میدهد و آن را با پیچ یا چسب محکم میکند.
پس از کاشت ایمپلنت دندان، باید چند ماه صبر کنید تا ایمپلنت به استخوان جوش بخورد. این فرآیند به نام «ایمپلنتاسیون» شناخته میشود. پس از جوش خوردن ایمپلنت به استخوان، دندانپزشک پایه پروتز دندان را روی ایمپلنت قرار میدهد.
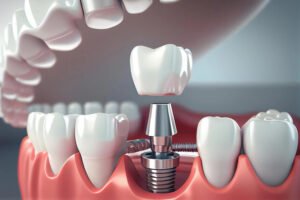
ایمپلنت دندان یک پایه فلزی است که در استخوان فک کاشته میشود و جایگزین ریشه دندان از دست رفته میشود. این پایه میتواند برای پشتیبانی از یک دندان مصنوعی، یک پل دندان یا یک پروتز کامل دندان استفاده شود.
حداقل دوام و ماندگاری کامپوزیت دندان حداقل 5 و حداکثر 7 سال می باشد.البته این میزان ماندگاری در نهایت به رعایت بهداشت دهان و دندان و نگهداری های لازم پس از کاشت کامپوزیت دندان بستگی دارد.توصیه می گردد افراد نکات لازم برای نگهداری از دندان های کامپوزیتی را از دندانپزشک متخصص خود جویا شوند.
بله کامپوزیت دندان به سبب عدم تراش مینای دندان مگر در مواقع خاص از قابلیت برداشت برخوردار است و افراد می توانند هر زمان که بخواهند روکش کامپوزیتی را از روی دندان هایشان برداشته و خارج کنند.
هزینه نهایی کامپوزیت دندان به عوامل متعددی بستگی دارد که در محتوا به طور کامل به آن ها اشاره شده است لذا افراد می توانند برای کسب اطلاعات بیشتر با عرشیان کلینیک تماس حاصل کنند.